Startseite - Kliniken & Zentren - Universitätsklinik für Neurochirurgie und Wirbelsäulenchirurgie
Innovative und kompetente Neurochirurgie und Wirbelsäulenchirurgie am EV Oldenburg
Das zeichnet uns aus: Umfassende Erfahrung und wissenschaftliche Kompetenz. Die Neurochirurgische Klinik des EV ist Universitätsklinik für Neurochirurgie der Fakultät für Medizin und Gesundheitswissenschaften der Carl von Ossietzky Universität Oldenburg. Sie gliedert sich in die Abteilungen Kopf- und Nervenchirurgie mit spezieller Neurochirurgischer Intensivmedizin (NCH) sowie Wirbelsäulenchirurgie (WSC).
Unsere Klinik in Zahlen: 57 Betten für die Akutversorgung, zwei Operationssäle, zwei Bettenstationen (12 und 23 plus Intensivstationen 28 und 34), 24 Stunden an 365 Tagen im Jahr präsent, medizinisch und pflegerisch 100% für die Patienten im Einsatz.

Univ.-Prof. Dr. med. Johannes Woitzik
Direktor der Universitätsklinik für Neurochirurgie mit Schwerpunkt Kopf- und Nervenchirurgie

Kontakt
Universitätsklinik für Neurochirurgie und Wirbelsäulenchirurgie
Evangelisches Krankenhaus Oldenburg
Steinweg 13-17
26122 Oldenburg
Klinikmanagement
Alexandra Ebensen
Assistentin im Klinikmanagement
0441 / 236 – 449
Anke Wöbken
Assistentin im Klinikmanagement
0441 / 236 – 449
Vereinbarung ambulanter Termine
Hochschulambulanz
MEVO
Patientenkoordinatoren
Andrea Peupelmann
Sebastian Freese
0441 / 236 – 7620
Sprechzeiten
Chefarzt- und Spezialsprechstunde
Prof. Dr. Woitzik/ Dr. med. Meyer:
- Wirbelsäulenchirurgie
- Vaskuläre Neurochirurgie
- Schädelbasischirurgie
- Tumorchirurgie
- Hypophysenchirugie
- Periphere Nevenchirurgie
- funktionelle Neurochirurgie
- Hydrocephalusbehandlung
Termine nach Vereinbarung unter:
Hochschulambulanz
MEVO
Forschung
Detaillierte Informationen zu unserer Forschung erfahren Sie direkt auf den Seiten der Universität Oldenburg:
Einrichtungen
Wir arbeiten für jeden einzelnen Patienten multiprofessionell zusammen: Die rund um die Uhr verfügbare ärztlich-medizinische Kompetenz wird durch professionelle Pflege- und Behandlungsteams ergänzt: Physiotherapie, Ergotherapie, Logopädie, Neuropsychologie und Sozialdienst, klinisch/chemisches sowie bakteriologisches Labor.
Eine enge Zusammenarbeit besteht insbesondere mit der neurologischen, neuroradiologischen und unfallchirurgisch- orthopädischen Klinik unseres Hauses. Damit stehen alle modernen Untersuchungsverfahren rund um die Uhr zur Verfügung, z. B. Computertomographie (CT), Angiographie, Kernspintomographie (MRT) und neurophysiologische Diagnoseverfahren (EMG/NLG und EEG).
Die Universitätsklinik für Neurochirurgie verfügt neben dem OP-Bereich und eigenen Stationen über ein vernetztes System weiterer eigener Einrichtungen bzw. klinikübergreifender Abteilungen.
MEVO (Medizinisches Versorgungszentrum)
Wir sind vor und nach dem stationären Aufenthalt für Sie da: Die Voruntersuchungen und auch die nachoperative ambulante Betreuung durch die Ärzte der Abteilung für Wirbelsäulenchirurgie erfolgt im dem EV angegliederten medizinischen Versorgungszentrum (MEVO). In unseren Spezialsprechstunden können wir Sie umfassend und in einer ruhigen Atmosphäre beraten. Hier können wir auch die erforderliche Diagnostik in Kooperation mit den übrigen im MEVO angesiedelten Fachdisziplinen anbieten.
Sozialdienst
Wie geht es weiter nach dem Klinikaufenthalt? Wir kümmern uns um die Vermittlung und Anmeldung einer Anschlussheilbehandlung oder Rehabilitationstherapie nach vorheriger Rücksprache mit den Patienten und betreuenden Arzt- und Pflegeteam.
Neuropsychologie
Wir wollen uns ein ganzheitliches Bild machen: Deshalb gehört eine Neuropsychologin zu unserem Team, die schon in der Akutphase Tests durchführt und damit die Basis für die objektive Beurteilung einer Langzeitbehandlung legt. Aber auch für viele der geplanten Eingriffe (z.B. bei der Behandlung des Wasserkopfes / Hydrocephalus) können so vorhandene Defizite bei der Merkfähigkeit, Sprache und Reaktionszeit genauer festgestellt und entsprechend gezielt therapiert werden. Die neuropsychologische Betreuung erfolgt durch Frau Janßen-Waldhöfer.
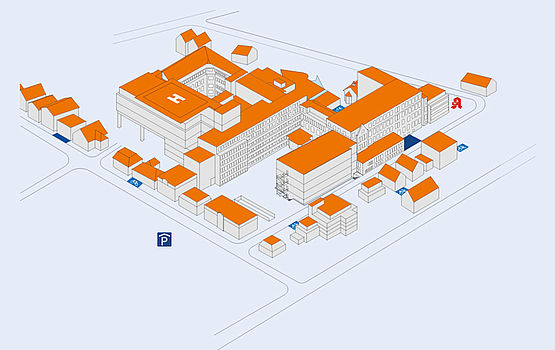
Lageplan
Das Evangelische Krankenhaus befindet sich in zentraler Lage unweit der Oldenburger Innenstadt. Unser Haus lässt sich sowohl zu Fuß, mit dem Rad als auch mit öffentlichen Verkehrsmittel erreichen. Wer mit dem Auto anreist, findet ausreichend Parkmöglichkeiten im Parkhaus August Carrée.
Zertifizierungen
Ausgezeichent als Level II-Wirbelsäulenzentrum nach Richtlinien der DWG.
Nähere Informationen zum Auzeichnungsverfahren finden Sie hier.
Veranstaltungen
Immer wieder bietet unser Haus Veranstaltungen mit medizinischem Hintergrund an. Die aktuellen Veranstaltungen finden Sie hier.
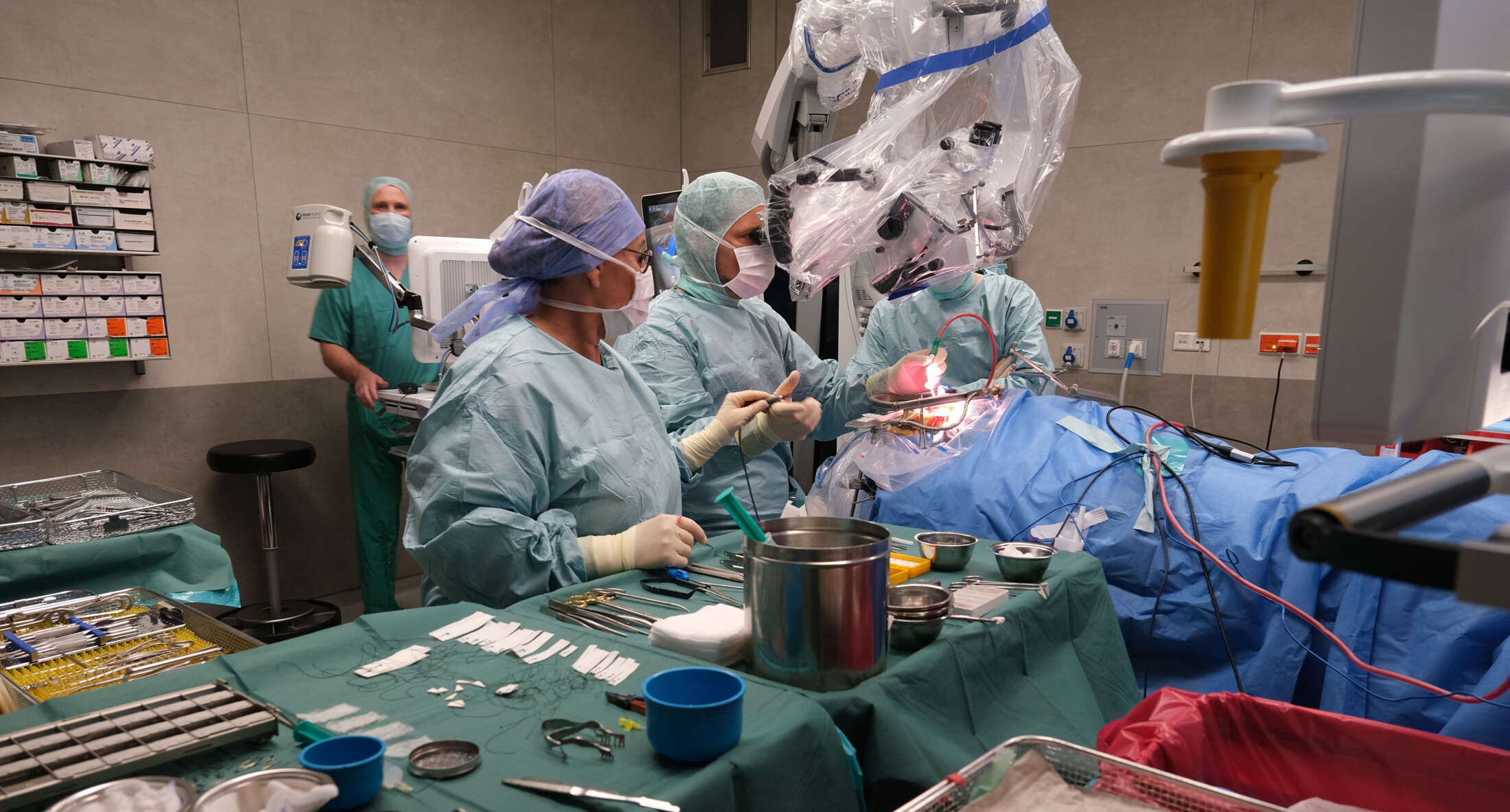
Unsere Leistungen & Kompetenzen
Hier finden Sie unser Angebotsspektrum auf einen Blick.
Das ist unsere anerkannte Stärke: In der Abteilung für Kopf- und Nervenchirurgie bieten wir in der Universitätsklinik für Neurochirurgie ein hochspezialisiertes Angebot zur Behandlung unterschiedlicher Indikationen und können bei Bedarf auf eine eigene neurochirurgische Intensivstation zurückgreifen. Hier ein Überblick zu unseren medizinischen Schwerpunkten:
- Hirntumorchirurgie und Stereotaxie
- Vaskuläre Neurochirurgie
- Schädelbasischirurgie
- Periphere Nerven & Rekonstruktive Neurochirurgie
- Plexuschirurgie
- Nerventumoren und Neurofibromatose
- Hypophysenchirurgie
- Hydrocephalusbehandlung
- Trigeminusschmerzbehandlung
- Neurochirurgische Intensivmedizin
Wie geht es weiter nach dem Klinikaufenthalt?
Wir kümmern uns um die Vermittlung und Anmeldung einer Anschlussheilbehandlung oder Rehabilitationstherapie nach vorheriger Rücksprache mit den Patienten und betreuenden Arzt- und Pflegeteam.
Neuropsychologie
Wir wollen uns ein ganzheitliches Bild machen: Deshalb gehört eine Neuropsychologin zu unserem Team, die schon in der Akutphase Tests durchzuführt und damit die Basis für die objektive Beurteilung einer Langzeitbehandlung legt. Aber auch für viele der geplanten Eingriffe (z.B. bei der Behandlung des Wasserkopfes / Hydrocephalus) können so vorhandene Defizite bei der Merkfähigkeit, Sprache und Reaktionszeit genauer festgestellt und entsprechend gezielt therapiert werden. Die neuropsychologische Betreuung erfolgt durch Frau Janßen-Waldhöfer.
Nähere Informationen folgen in Kürze.
Wir arbeiten für jeden einzelnen Patienten multiprofessionell zusammen: Die rund um die Uhr verfügbare ärztlich-medizinische Kompetenz wird durch professionelle Pflege- und Behandlungsteams ergänzt: Physiotherapie, Ergotherapie, Logopädie, Neuropsychologie und Sozialdienst, klinisch/chemisches sowie bakteriologisches Labor.
Eine enge Zusammenarbeit besteht insbesondere mit der neurologischen, neuroradiologischen und unfallchirurgisch- orthopädischen Klinik unseres Hauses. Damit stehen alle modernen Untersuchungsverfahren rund um die Uhr zur Verfügung, z. B. Computertomographie (CT), Angiographie, Kernspintomographie (MRT) und neurophysiologische Diagnoseverfahren (EMG/NLG und EEG).
Die Universitätsklinik für Neurochirurgie verfügt neben dem OP-Bereich und eigenen Stationen über ein vernetztes System weiterer eigener Einrichtungen bzw. klinikübergreifender Abteilungen.
MEVO (Medizinisches Versorgungszentrum)
Wir sind vor und nach dem stationären Aufenthalt für Sie da: Die Voruntersuchungen und auch die nachoperative ambulante Betreuung durch die Ärzte der Abteilung für Wirbelsäulenchirurgie erfolgt im dem EV angegliederten medizinischen Versorgungszentrum (MEVO). In unseren Spezialsprechstunden können wir Sie umfassend und in einer ruhigen Atmosphäre beraten. Hier können wir auch die erforderliche Diagnostik in Kooperation mit den übrigen im MEVO angesiedelten Fachdisziplinen anbieten.
Sozialdienst
Wie geht es weiter nach dem Klinikaufenthalt? Wir kümmern uns um die Vermittlung und Anmeldung einer Anschlussheilbehandlung oder Rehabilitationstherapie nach vorheriger Rücksprache mit den Patienten und betreuenden Arzt- und Pflegeteam.
Neuropsychologie
Wir wollen uns ein ganzheitliches Bild machen: Deshalb gehört eine Neuropsychologin zu unserem Team, die schon in der Akutphase Tests durchführt und damit die Basis für die objektive Beurteilung einer Langzeitbehandlung legt. Aber auch für viele der geplanten Eingriffe (z.B. bei der Behandlung des Wasserkopfes / Hydrocephalus) können so vorhandene Defizite bei der Merkfähigkeit, Sprache und Reaktionszeit genauer festgestellt und entsprechend gezielt therapiert werden. Die neuropsychologische Betreuung erfolgt durch Frau Janßen-Waldhöfer.
Wir beantworten gerne Ihre Fragen! In der Universitätsklinik für Neurochirurgie können Sie sich telefonisch oder per Mail an unser Fallmanagement wenden, das für Ihre Anliegen rund um den stationären Aufenthalt die bestmöglichen Antworten und Lösungen suchen wird.
Ambulante Terminvergabe über das MeVo
Telefon: 0441 / 212152-0
Fax: 0441 / 212152-55
Profile einfügen
Die Schädelbasis stellt den unterhalb des Gehirns liegenden Teil des Schädelknochens dar. Durch die Schädelbasis treten Hirnnerven, hirnversorgende Gefäße sowie der Hirnstamm als Verbindung zum Rückenmark hindurch, was bei Eingriffen die besondere Expertise der Operateure erfordert. Das Operationsgebiet erstreckt sich von der angrenzenden Orbita über die vordere, mittlere und hintere Schädelgrube bis zum Übergang in die Halswirbelsäule. Um die oft schwer zugänglichen Bereiche optimal darzustellen, kommen neben dem Operationsmikroskop routinemäßig die Neuronavigation und das elektrophysiologische Monitoring der Hirnnerven zum Einsatz. Unerlässlich ist außerdem die sorgfältige Planung und Vorbereitung der Operation. Um eine optimale Behandlung zu ermöglichen, erfolgt gegebenenfalls eine interdisziplinäre Zusammenarbeit mit der Abteilung für Mund-Kiefer-Gesichtschirurgie, Hals-Nasen-Ohren-Heilkunde oder Augenheilkunde. Das Spektrum der Schädelbasischirurgie ist ebenso vielfältig wie spezifisch.
Tumoren im Bereich der Schädelbasis
In den meisten Fällen handelt es sich bei Wachstumsprozessen an der Schädelbasis um gutartige Tumore. Die Neubildungen können von verschiedenen Strukturen ausgehen, weshalb die Symptomatik vielfältig ist und von Kopfschmerzen über Seh- und Hörstörungen bis hin zu Übelkeit und Erbrechen reichen kann. Je nach Ursprung unterscheidet man Meningeome der Hirnhaut, Neurinome/Schwannome der Hirnnerven zb. das Akustikusneurinom und Chordome/Chondrosarkome des Schädelknochens. Die Hypophysentumore stellen bei uns einen eigenen Kompetenzbereich dar (siehe Hypophysenchirurgie). Kann ein Tumor aufgrund seiner Lokalisation trotz optimaler Operationstechnik nicht vollständig entfernt werden, ist je nach Tumorentität eine Nachbehandlung durch Spezialisten der Strahlentherapie erforderlich.
Verletzungen der Schädelbasis
Durch traumatische Ereignisse (häufig Verkehrsunfälle) kann es zu Kopfverletzungen bis hin zum Schädelbasisbruch kommen. Hinweis darauf kann der Austritt von Blut und Gehirnflüssigkeit (Liquor) aus dem Ohr oder der Nase sein. Meist geht das Trauma zudem mit einer Bewusstseinsstörung einher und kann von Verletzungen von Gefäßen oder Hirnnerven begleitet sein. Die operative Versorgung dient der Entlastung eingeklemmter Strukturen, Nähung der harten Hirnhaut und Deckung des knöchernen Defekts mit körpereigenem Material oder kleinen Metallplatten.
Gefäßassoziierte Erkrankungen der Schädelbasis
Die großen gehirnversorgenden Arterien haben ihren Ursprung an der Gehirnbasis unterhalb des Gehirns und liegen damit in enger räumlicher Beziehung zur Schädelbasis. Von diesem Gefäßring gehen die Mehrheit der Aneurysmen aus, sogenannte Aussackungen von Gefäßwänden. Rupturiert ein solches Aneurysma ist der Verschluss des Gefäßes und damit ein hochpräzises operatives Vorgehen notwendig.
Ein Eingriff an Gefäßen in der hinteren Schädelgrube ist erforderlich, wenn ein Patient an einer Trigeminusneuralgie leidet und die medikamentöse Therapie nicht wirksam ist. Ursächlich ist hier meist ein Gefäß des Kleinhirns, das durch den pulsierenden Blutfluss zur Reizung des Trigeminus-Nervs (V.Hirnnerv) und den typischen elektrisierenden, einschießenden Gesichtsschmerzen führt. Um diesen Kontakt zu unterbinden, wird ein Teflonpolster zwischen Gefäß und Nerv eingelegt (Verfahren nach Janetta). Diese Operation wird nach sorgfältiger Indikationsstellung von erfahrenen Neurochirurgen durchgeführt und ist in weit über 90% der Fälle erfolgreich.
Leitung: Dr. C. Heinen; Dr. B. Brinkmann
Sprechstunde jeden Montag
Dr. Heinen, Dr. Brinkmann
Die Chirurgie des Plexus brachialis (Armenervengeflecht) ist ein sehr spezielles und hochkomplexes Gebiet innerhalb der Nervenchirurgie. Daher führen nur wir diese OPs neben wenigen anderen spezialisierten Zentren in Deutschland regelmäßig durch.
Einen wichtigen Anteil nimmt dabei die aufwendige Wiederherstellung von ausgefallenen Funktionen des Schultergürtels, des Armes und der Hand nach Verletzungen des Plexus durch, z.B. nach Verkehrsunfällen/ Operationen/Kriegsverletzungen/ etc.
Hierzu verwenden wir ein individuell maßgeschneidertes Behandlungskonzept unter Kombination der möglichen Verfahren (u.a. Nerventransplantation, Umsetzen von Nerven – Nerventransfers, Teilnerventransplantation- split repair, jump graft, Transfers von der Gegenseite; sekundäre Verfahren-Ersatzoperationen). Neben Verletzungen werden ebenfalls die Tumoren des Plexus brachialis operiert. Hierzu gehören die sogenannten gutartigen Nervenscheidentumoren (Schwannome/Neurinome, Neurofibrome, Perineuriome) als auch die bösartigen malignen peripheren Nervenscheidentumoren (MPNST). Auch Tumoren anderen Ursprungs (Metastasen/ Lungenspitzentumoren sog. „Pancoasttumoren“/ Halstumoren etc.) sind Teil des Spektrums. Hierbei steht jeweils neben der Tumorentfernung natürlich der Erhalt der Funktion an oberster Stelle (sog. „funktionserhaltende Enukleation“). Daher werden solche Eingriffe immer unter mikroskopischer Sicht unter Neuromonitoring durchgeführt (Messung der Nervenfunktion trotz Narkose).
Hinzu kommt die Behandlung der Kompressions- oder Einengungssyndrome des Plexus. So führen wir regelmäßig Entlastungsoperationen des Plexus bei Thoracic Outlet Syndrom (=TOS oder auch Halsrippensyndrom/ Scalenus anterior-Syndrom/kostoklavikuläre Enge genannt) durch. Im Vorfeld wird durch spezielle Untersuchungen (Neurosonographie/ MR-Neurographie über die Kooperation mit Dr. Kele Neurologie Neuer Wall Hamburg/ Prof. Dr. Bendszusz Neuroradiologie Universität Heidelberg) die Diagnose gesichert, um so gezielt die einengende Ursache angehen zu können. Dazu gehören die Entfernung u.a. zusätzlicher Muskeln/ Sehnen/ Bänder (z.B. Sibson-Faszie), Halsrippen, der ersten Rippe oder verbreiterter Halswirbel, um den Nerven und Gefäßen wieder Platz zu verschaffen.
Eine ausführliche körperliche Untersuchung, ergänzt durch die bildgebende Darstellung der Begleitverletzungen und Nervenwurzeln im Bereich des Rückenmarkes ist sehr wichtig für die Beurteilung der vorliegenden Verletzung und Auswahl geeigneter operativer Maßnahmen. Nach den Operationen werden die Patienten in ein langfristiges Behandlungskonzept eingebettet und bleiben über viele Jahre in unserer Nachbetreuung.
Neben dem Plexus brachialis widmen wir in gleicher Weise den Läsionen des Nervengeflechtes im Bereich des Retroperitoneums und kleinen Beckens – dem Plexus lumbosacralis. Auch hier führen wir in ähnlicher Weise
Wiederherstellungsoperationen nach Verletzungen/ OPs/ Unfällen etc. durch und entfernen in Kooperation mit der Allgemeinchirurgie sowohl Tumoren des Plexus selbst oder Tumoren umliegender Strukturen mit Beteiligung des Plexus lumbosacralis.
Plexusläsionen:
- Verletzungen des Armnervengeflechts Plexus brachialis
- Verletzungen des Bein-Beckennervengeflechts Plexus lumbosacralis
- Tumoren und Nervenscheidentumoren des Plexus brachialis und lumbosacralis
- Thoracic-Outlet-Syndrom
- Metastasen im Plexusbereich
Hierzu verwenden wir nach sehr sorgfältiger Abwägung regelhaft eine Kombination der möglichen Verfahren (u.a. Nerventransplantation, Umsetzen von Nerven – Nerventransfers, Teilnerventransplantation- split repair, jump graft, Transfers von der Gegenseite; sekundäre Verfahren-Ersatzoperationen). Eine ausführliche körperliche Untersuchung, ergänzt durch die bildgebende Darstellung der Begleitverletzungen und Nervenwurzeln im Bereich des Rückenmarkes ist sehr wichtig für die Beurteilung der vorliegenden Verletzung und Auswahl geeigneter operativer Maßnahmen.
Nach den Operationen werden die Patienten in ein langfristiges Behandlungskonzept eingebettet und bleiben über viele Jahre in unserer Nachbetreuung. Die Ergebnisse dieser Plexusoperationen werden von uns seit vielen Jahren wissenschaftlich aufgearbeitet (Outcomeanalysen). Neben Verletzungen werden ebenfalls die Tumoren des Plexus brachialis und Einengungssyndrome des Plexus behandelt (Thoracic Outlet Syndrom –TOS, Kompressionsneuropathien). Wir widmen uns ebenso den Läsionen des Nervengeflechtes im Bereich des kleinen Beckens (Plexus lumbosacralis).
Bei manchen Erkrankungen bringen die üblichen, bzw. konventionellen Therapieformen nicht den gewünschten Effekt oder die Therapie geht mit zum Teil schweren Nebenwirkungen einher. In diesen Fällen können neuromodulative Therapieformen der funktionellen Neurochirurgie Abhilfe schaffen. Hierbei wird mit elektrischen Impulsen die Aktivität von Nervengewebe beeinflusst, was sich dann auf die Weiterleitung und Verschaltung der von Nerven generierten elektrischen Potentiale günstig auswirkt.
Für verschiedene Erkrankungen eignen sich unterschiedliche Verfahren:
So wird in Europa seit den 1990er Jahren die Tiefe Hirnstimulation bei der Behandlung von Bewegungsstörungen eingesetzt. Seit den 2000er Jahren wurde dieses Therapieverfahren auch auf weitere neurologische Erkrankungen ausgeweitet. Auch heute sind die Tiefe Hirnstimulation und ihre Anwendungsgebiete weiterhin Gegenstand aktueller Forschung, so dass sich die Indikationen inzwischen auch auf psychiatrische Erkrankungen, die Epilepsie und bestimmte Kopfschmerzformen erstrecken. Letztere Anwendungsgebiete sind momentan allerdings noch im experimentellen Stadium.
Ebenso seit den 1990er Jahren wird in Europa die Vagusnervstimulation eingesetzt. Bei dieser Behandlungsmethode wird eine Elektrode am Vagusnerv im Bereich des Halses eingesetzt, um die medikamentenrefraktäre Epilepsie und refraktäre Depressionen zu behandeln. In verschiedenen Studien konnte gezeigt werden, dass die Vagusnervstimulation bei 55 % der Patienten mit medikamentenresistenter Epilepsie eine Anfallsreduktion von 50 bis über 70 % erzielt. Neben der Verringerung der Anfallsfrequenz sind zudem eine Reduktion der Anfallsdauer, der Anfallsschwere, der Dauer der postiktalen Phase und der Häufigkeit des Auftretens eines Status epilepticus zu erwarten.
Eine weitere neuromodulative Therapieform ist die Rückenmarksstimulation, welche seit den 1980er Jahren eine etablierte Methode zur Behandlung chronischer Schmerzsyndrome darstellt. Hierbei sind insbesondere Schmerzen im unteren Rücken und in die Extremitäten ausstrahlende Schmerzen sowie durch eine direkte Schädigung des peripheren Nervensystems verursachte Schmerzen gut behandelbar. Oft zeigen sich insbesondere Patienten mit diesen neuropathischen Schmerzsyndromen den konservativen Behandlungsformen gegenüber therapierefraktär. Es gibt eine Reihe von Erkrankungen, die für die Behandlung durch eine Rückenmarksstimulation von den Krankenkassen anerkannt sind. Neben den oben genannten gehören seit der Jahrtausendwende auch vaskulopathische Krankheitsbilder, wie bspw. die peripher arterielle Verschlusskrankheit dazu. Hier ist es sogar möglich, vorausgesetzt die Rückenmarksstimulation wird ausreichend früh eingesetzt, eine Extremitätenamputation hinaus zu zögern oder sogar zu verhindern. Auch gastrointestinale Schmerzen und funktionelle abdominelle Beschwerden stellen eine relativ neue Indikation für die Rückenmarkstimulation dar.
Ein weiteres rückenmarksnahes Therapieverfahren ist die Stimulation der sensiblen Hinterwurzelganglien. Hierdurch können besonders gut periphere regionale Schmerzsyndrome behandelt werden, da besagte Ganglien die größte Anzahl sensibler Nerven für die Weiterleitung viszeraler und somatosensorischer Schmerzinformationen beherrbergen.
Eine der ältesten Neuromodulationsverfahren ist die Periphere Nervenstimulation bei der Elektroden entweder subkutan (Periphere Fedstimulation) oder direkt in bspw. durch Unfälle verletzte Nerven (Direkte Periphere Nervenstimulation) eingebracht werden. Seit Ende der 1960er Jahre wird diese Therapieform eingesetzt, rückt aber durch die zuvor genannten Therapiemethoden immer mehr in den Hintergrund und wird aufgrund häufig erheblicher Narbenbildungen nur noch bei sehr speziellen Indikationen eingesetzt.
Unser Behandlungsspektrum umfasst im Einzelnen:
- Morbus Parkinson
- Essentieller Tremor
- Dystonie
- Medikamentenrefraktäre Epilepsie
- Refraktäre Depression
- Chronischer Rückenschmerz
- Postnucleotomiesyndrom / Failed Back Surgery Syndrome
- Neuropathische Schmerzen
- Schmerzhafte Periphere Polyneuropathien
- Chronisch regionales peripheres Schmerzsyndrom I / Morbus Sudeck / Sympathische Reflexdystrophie
- Chronisch regionales peripheres Schmerzsyndrom II / Kausalgie / Chronischer Knieschmerz nach Kniegelenksoperationen / Chronische Schmerzen nach Hernien- oder Leistenoperationen
- Therapierefraktäre periphere arterielle Verschlusskrankheit Stadium IIb und III nach Fontaine
- Morbus Raynaud / Winiwarter-Buerger-Krankheit
- Therapierefraktäre Angina pectoris
- Chronische gastrointestinale Schmerzen
- Irritables Darmsyndrom / Irritable bowel syndrome
Wir arbeiten sehr eng mit den hiesigen niedergelassenen Schmerztherapeuten, den Kollegen der Universitätsklinik für Neurologie am Evangelischen Krankenhaus sowie dem PIUS- Hospital und dem Klinikum Oldenburg zusammen. Sie werden bzgl. Ihrer neurologischen Erkrankungen, wie dem Morbus Parkinson, dem essentiellen Tremor, der Dystonie, der medikamentenrefraktären Epilepsie und der refraktären Depression, von den Kollegen der Universitätsklinik für Neurologie beraten, mit denen wir interdisziplinär die Indikation zur Tiefen Hirnstimulation und zur Vagusnervstimulation stellen. Bezüglich der weiteren o.g. Erkrankungen beraten wir Sie direkt in unserer Neuromodulationssprechstunde im Medizinischen Versorgungszentrum Oldenburg.
Tiefe Hirnstimulation
Die Tiefe Hirnstimulation stellt ein seit vielen Jahren etabliertes nebenwirkungsarmes Therapieverfahren dar. Mit Hilfe eines stereotaktischen Zielsystemes ist eine milimetergenaue Planung und Platzierung der Elektroden möglich. So kann gesichert werden, dass auch ein nur wenige Milimeter messendes Zielgebiet getroffen wird und kritische Strukturen wie Blutgefäße sicher umgangen werden. Eingesetzt werden modernste Elektroden und Impulsgeneratoren, wahlweise nach Patientenwunsch auch aufladbar und durch den Patienten programmierbar.
Morbus Parkinson
Seit vielen Jahren wird die Behandlung der Parkinsonkrankheit neben der medikamentösen Therapie durch die Tiefe Hirnstimulation ergänzt. Diese etablierte Therapie hilft Patienten über viele Jahre ihre Beweglichkeit zu verbessern, Nebenwirkungen der Medikamente zu vermindern und die Mobilität im Alltag wieder zu erlangen. Durch ein Gerät, welches einem Herzschrittmacher ähnelt, kann mittels präziser Stimulation der Ausfall der so genannten Dopaminergen Nervenzellen teils ausgeglichen werden. Die Implantation der Elektroden erfolgt in enger Zusammenarbeit gemeinsam mit den Kollegen der neurologischen Klinik unseres Hauses. In der Regel werden diese Operationen wach mit örtlicher Betäubung schmerzlos und in stetiger Begleitung des Patienten durchgeführt, so daß eine milimetergenaue Elektrodenplazierung bei gleichzeitiger Messung der elektrischen Hirnaktivität und auch Testung der Stimulationswirkung möglich ist. Als Patient spüren sie schon im Operationssaal die Verbesserung der Beweglichkeit unter laufender Stimulation.
Essentieller Tremor
Wenn ein anhaltendes Muskelzittern das Leben erschwert und Medikamente die Symptome nicht ausreichend unterdrücken können, kann eine Tiefe Hirnstimulation eine deutliche Beschwerdelinderung und sichere Bewegungsführung im täglichen Leben ermöglichen. Ebenso wie bei der Parkinsonkrankheit werden die Elektroden in einer Operation am wachen Patienten schmerzfrei gelegt, so daß der Stimulationseffekt direkt im Rahmen der Operation getestet werden kann und die Elektrode optimal für den Patienten platziert wird.
Eine Beratung der Patienten und auch die Nachsorge ist in der Spezialsprechstunde der Neurologischen Universitätsklinik unseres Hauses möglich.
Dystonie
Auch bei einer Dystonie ist die Tiefe Hirnstimulation eine etablierte Therapieoption. Wir bei den anderen Erkrankungen ist eine Wachoperation möglich, um die korrekte Elektrodenplatzierung zu überprüfen bzw um Nebenwirkungen durch die Stimulation auszuschließen. Abhängig vom Ausmaß der Erkrankung kann jedoch auch eine Operation in Vollnarkose erfolgen. Anders als z.B. bei der Parkinsonkrankheit benötigt die Besserung der Symptome allerdings ein wenig Geduld und ist erst in den folgenden Monaten zur erwarten.
Zum peripheren Nervensystem gehören alle Nerven an den Extremitäten und die Nervengeflechte am Arm (Plexus brachialis) und Bein (Plexus lumbosacralis). Operativ behandelt werden können Nervenläsionen in all ihren Ausprägungen, von den häufigen und raren Einengungssyndromen (Kompressionsneuropathien, z.B. CTS-Karpaltunnelsyndrom, Sulcus Ulnaris Syndrom-SUS/Kubitaltunnelsyndrom-KuTS, Loge de Guyon-Syndrom, Meralgia parästhetica, Thoracic Outlet Syndrom TOS, Piriformis Syndrom, Morton- Metatarsalgie, Interosseus-Anterior-Syndrom, Pudendus-Neuralgie, Infrapatellaris-Neuralgie), über Verletzungen mit Funktionsausfall aller Art, bis hin zu den gut- und bösartigen Tumoren peripherer Nerven (Periphere Nervenscheidentumoren-PNST).
Exakte Diagnostik
Die Wiederherstellung der Funktion nach Nervenverletzungen durch Unfälle oder nach Operationen (iatrogene Läsionen) fängt mit einer sehr detaillierten Bestandsaufnahme durch uns an, um die Verletzung möglichst genau beurteilen zu können. Daraus leiten wir dann die geeignete Behandlungsmaßnahme ab, die auch in einer Verlaufskontrolle bestehen kann und deswegen nicht immer direkt mit einer Operation verbunden ist.
Schnelles Handeln
Es ist uns ein wichtiges Anliegen Patienten nach einer Nervenverletzung möglichst früh zu sehen, da auch bei klaren Fällen häufig zu lange mit der Entscheidung für eine notwendige Operation abgewartet wird. Ist eine Nervenrekonstruktion notwendig, sind bessere Ergebnisse für den Patienten erzielbar, wenn diese frühzeitig stattfinden kann (Nerventansplantation oder Teiltransplantation).
Modernste Technik
Wir operieren unter Zuhilfenahme eines Operationsmikroskopes und kombinieren dies in Abhängigkeit von der Lage und Verletzung auch mit endoskopischen Methoden. Intraoperative Neurosonographie und unterstützende elektrophysiologische Untersuchungen während der Operation sind in vielen Fällen bei der Nervenrekonstruktion und Tumoroperationen hilfreich (direkte Nervenstimulation, Nervenaktionspotentialbestimmung, EMG Ableitung). Manchmal ist es nicht mehr möglich die ursprüngliche Nervenfunktion wieder ausreichend herzustellen. Hier können Ersatzoperationen weiter helfen.
Gesichtsreanimation
Eine Gesichtslähmung (Fazialisparese) ist nicht nur eine wichtiges ästhetisches, sondern auch funktionelles Problem. Das deutlich veränderte und in der Eigenwahrnehmung der Patienten oft entstellte Gesicht führt zu großen Beeinträchtigungen. Oft ist selbst das Schließen des Mundes beim Essen und Trinken, das Schließen des Auges oder auch die Mimik dadurch massiv gestört. Ursachen einer Gesichtslähmung reichen von Entzündungen über Tumoren bis hin zu Folgen ärztlicher Eingriffe.
Diesen Patienten kann unter bestimmten Voraussetzungen ebenfalls nervenchirurgisch geholfen werden, indem der Gesichtsnerv wiederhergestellt (rekonstruiert) wird oder man andere benachbarte Nerven umfunktioniert (sog. Nerventransfers). In Frage kommen hierfür Anteile von benachbarten Nerven, die den Kaumuskel und/ oder die Zunge versorgen. Ziel dieser Maßnahmen ist, dass das Gesicht wieder aktiv bewegt werden kann.
Muskel-Sehnentransfers
Für Patienten, die keine oder nur unzureichende Funktion nach Nervenoperationen wieder erreicht haben, bieten wir Wiederherstellungsmöglichkeiten – sog. sekundär- plastische Eingriffe – an.
Dies gilt auch dann, wenn auf Grund einer zu langen Zeitspanne und nachgewiesener hochgradiger Schädigung eines Nervs und der durch ihn versorgten Muskeln keine sinnvolle erfolgsversprechende Nerven-OP möglich ist.
Ein wichtiges Gebiet ist hierbei die Behandlung des Fallfußes (Fußheberlähmung/ Peroneuslähmung). Ursache ist, dass der Fußhebermuskel (M. tibialis anterior) nicht mehr funktioniert. In diesem Fall kann ein anderer Muskel, nämlich der M. tibialis posterior (zieht den Fuß nach innen) umgesetzt und mit dem eigentlichen Fußheber vernäht werden. Diese Prozedur nennt man „Tibialis-posterior-Transfer“. Regelhaft können wir mit diesem Eingriff erreichen, dass eine alltagstaugliche aktive Fußhebung entsteht, ohne dass die Patienten weiter auf Schienen/ Orthesen/ Krücken angewiesen wären.
Im Falle einer Lähmung der Armbeugung (Verlust oder Schwäche des Bizeps) kann eine verbesserte Funktion wieder hergestellt werden, indem man Muskeln aus dem Unterarm auf den Oberarm versetzt. Dadurch gehen die Unterarmfunktionen nicht verloren und die Armbeugung wird deutlich gestärkt. Diese OP nennt man „Steindler-Transfer“.
Exakte Diagnose und angemessene Therapie erfordern Teamarbeit: Zur Gewährung einer bestmöglichen Therapie und umfassenden Beratung unterhalten wir daher eine enge Kooperation mit unseren überregional anerkannten Spezialisten aus den Bereichen der Neuroradiologie und Radiochirurgie. Die vasküläre Neurchirurgie kommt bei diesen Erkrankungsbildern zum Einsatz
- Aneurysma der Hirnbasisarterien
- Angeborene Gefäßmissbildungen des Gehirns (Angiome)
- Erworbene Gefäßmissbildungen des Gehirns (Fisteln)
- Venöse Gefäßmissbildungen
- Kavernome
- Durchblutungsstörungen des Gehirns – Bypasschirurgie
- Moyamoya
- Vaskuläre Kompressionssyndrome
Die effiziente, operative neurochirurgische Versorgung der zugrundeliegenden Erkrankung erfolgt über kleine, kosmetisch unauffällige Schädeleröffnungen. Die Operationen werden sehr schonend durchgeführt, der Einsatz von Hirnspateln (retraktorlose Operationstechniken) ist daher nur in Ausnahmefällen erforderlich. Technisch steht den Neurochirurgen, neben der Neuronavigation und dem Mikrodoppler, der Einsatz der intraoperativen Fluoreszenz-Videoangiographie zur Verfügung.
Eine angemessene Therapieentscheidung setzt eine sorgfältige Risiko-Nutzen Abwägung möglicher Therapieoptionen voraus. Die Beratungsfunktion hat bei uns daher einen sehr hohen Stellenwert.
Die Hirnanhangsdrüse (Hypophyse) sitzt als erbsengroßes Organ an der Unterseite des Gehirns in einem knöchernen Raum, der Sella turcica (=Türkensattel). Die medizinische Behandlung erfolgt medikamentös, operativ oder ggfs. durch radiochirurgische Methoden.
Erkrankungsbilder
- Hypophysenadenome
- Kraniopharyngeome
- Intraselläre Zysten
- Metastasen
Die operative Behandlung der Hirnanhangsdrüse (Hypophyse) umfasst Prozesse die von der Hypophyse selbst ausgehen (Hypophysenadenome, Zysten) oder sekundär in die sogenannte Sellaregion einwachsen (z.B. Meningeome, Kraniopharnygeome. Hypophysenprozesse sind häufig mit einer hormonellen Ausfallssymptomatik oder seltener mit Zeichen der Hormonüberproduktion verbunden. Daher ist eine vorausgehende Überprüfung der endokrinologischen Funktionen der Hypophysen sehr wichtig. Zusätzlich können durch größere Prozesse Funktionsstörungen von Hirnnerven, insbesondere des Sehnerven verursacht werden, die durch einen Augenarzt überprüft werden müssen.
Möglichst schonende Vorgehensweise
Wenn eine operative Versorgung erforderlich ist, gelingt dieses in den allermeisten Fällen über eine Operation durch die Nase (transnasal-transsphenoidal). Eröffnungen des Schädelknochens (Kraniotomie) sind nur sind besonderen Situationen erforderlich. Diese Eingriffe werden bei uns routinemäßig mit Unterstützung der Neuronavigation durchgeführt. Während des gesamten stationären Aufenthalts wird die endokrinologsche Betreuung durch die enge Zusammenarbeit mit unseren Kooperationspartner gesichert und die medikamentöse Begleittherapie angepasst.
Hirntumorchirurgie
In der Hirntumorchirurgie stehen Sorgfalt, Sicherheit und Präzision an oberster Stelle. Um auch kleinere Krankheitsherde gezielt aufsuchen zu können, steht dem Chirurgen ein Navigationsystem zur Verfügung, bei welchem eine Kamera die Position des Patienten und der Instrumente erfasst und mit den Bilddaten abgleicht, so dass der Operateur den Zugang zum Tumor milimetergenau planen und durchführen kann.
Wir operieren mit hochauflösenden modernden OP-Mikroskopen, welchem sowohl dem Operateur als auch dem Assistenten ein gestochen scharfes stereoskopisches Sehen ermöglichen und mit verschiedenen Filtern zum Beispiel Blutgefäße oder Tumorgewebe sichtbar machen können. Um Tumorgrenzen bei hirneigenen Tumoren sichtbar zu machen, wird mit einem fluoreszierenden Farbstoff gearbeitet, welcher durch in das Mikroskop geschaltetes Blaulicht aktiviert wird. Die Sicherheit des Patienten wird in vielen Fällen durch ein kontinuierliches Neuromonitoring erhöht, bei dem während der Operation die Durchgängigkeit wichtiger Bahnsysteme des Gehirns stetig überwacht wird. So ist auch ein Operieren in kritischen Hirnregionen z.B. nahe dem Bewegungszentrum sicher möglich.
ine intraoperative Ultraschallkontrolle ermöglicht dem Operateur eine Kontrolle über die Ausdehnung und Lage des Krankheitsherdes und eine bildgebende Diagnostik zum Ausmaß des schon entfernten erkrankten Gewebes.
Alles von uns entfernte Gewebe wird einer so genannten histopathologischen Untersuchung zugeführt, bei der ein Spezialist, Prof. Fr. M. Bergmann vom Institut für Neuropathologie Klinikum Bremen Mitte, das Gewebe mit vielfältigen Methoden analysiert und untersucht, um für jeden Patienten die korrekte Diagnose zu stellen und eine individuelle Nachbehandlung zu ermöglichen.
Eine Beratung der Patienten und auch die Nachsorge nach Operation sind in unserer Spezialsprechstunde im Medizinischen Versorgungszentrum möglich.
Stereotaxie
Trotz der modernen Methoden der bildgebenden Diagnostik kann bei Veränderungen im Gehirn nicht immer eine präzise Diagnose gestellt werden. Insbesondere bei Tumoren oder tumorverdächtigen Veränderungen des Gehirns ist es daher unter Umständen wichtig, schon vor der Planung der Behandlung die Diagnose mittels einer Gewebeprobe (Biopsie) zu sichern. Mittels stereotaktischer Gewebeentnahme können Hirnveränderungen jeder Art zur Feststellung der Diagnose millimetergenau und sicher biopsiert werden. Dies geschieht schonend über eine kleine Stichinzision der Haut und ein wenige Millimeter kleines Bohrloch im Schädelknochen. Der Patient ist schon am OP Tag wieder mobil und kann das Krankenhaus in der Regel zwei Tage nach der Operation wieder verlassen. Sobald das Ergebnis der Probeentnahme vorliegt, wird mit dem Patienten und ggf. Angehörigen der Befund besprochen und das geeignete weitere therapeutische Vorgehen geplant.
Fluoreszenzgestützte Resektion bösartiger Hirntumore
Vollständige Tumorentfernung erreichen: Bei einem bösartigen Hirntumor ist die möglichst weitgehende Entfernung des Tumors (Resektion) das oberste Ziel. Die Grenze zwischen befallenem und nicht befallenem Hirngewebe ist nicht immer eindeutig erkennbar. Ein Abbauprodukt der Aminolävulinsäure (5-ALA) kann bösartige Hirntumorzellen nach Anregung mit einem Licht bestimmter Wellenlänge erkennbar machen, weil das Tumorgewebe dann eine rote Fluoreszenz aufweist und sich so besser von gesunden Hirnanteilen unterscheidet. Studien haben nachgewiesen, dass damit in geeigneten Fällen häufiger das Operationsziel einer möglichst „vollständigen Tumorentfernung“ erreicht werden kann.
Interdisziplinäres Tumorboard
Wir arbeiten Hand in Hand: Die Behandlung von Tumoren des Gehirns erfolgt immer auf Basis eines interdisziplinären Therapiekonzeptes. Sobald das definitive Gewebeergebnis vorliegt, wird das weitere dem Patienten angepasste therapeutischen Vorgehen im interdisziplinären Tumorboard mit unseren erfahrenen Kollegen aus den Bereichen der Strahlentherapie, Radiochirurgie und Hämatoonkologie festgelegt.
Neurochirurgische Schmerztherapie mittels Neuromodulation
Neurochirurgische Schmerztherapie mittels Neuromodulation Bei manchen Schmerzerkrankungen bringen konventionelle Operationsverfahren und
Therapieformen nicht den gewünschten Effekt oder die Therapien gehen mit zum Teil schweren Nebenwirkungen oder nicht vertretbaren operativen Risiken einher. In diesen Fällen können neuromodulative Therapieformen der funktionellen Neurochirurgie Abhilfe schaffen. Hierbei wird mit elektrischen Impulsen die Aktivität von Nervengewebe beeinflusst, was sich dann auf die Weiterleitung und Verschaltung der von Nerven generierten elektrischen Potentiale, wie bspw. Schmerzsignalen günstig auswirkt.
Für verschiedene Erkrankungen eignen sich unterschiedliche Verfahren:
Eine seit den 1980er Jahren etablierte Methode zur Behandlung chronischer Schmerzsyndrome stellt die epidurale Rückenmarksstimulation dar. Hierbei sind insbesondere Schmerzen im unteren Rücken und in die Extremitäten ausstrahlende Schmerzen sowie durch eine direkte Schädigung des peripheren Nervensystems verursachte Schmerzen gut behandelbar. Oft zeigen sich insbesondere Patienten mit diesen neuropathischen Schmerzsyndromen den konservativen Behandlungsformen gegenüber therapierefraktär. Es gibt eine Reihe von Erkrankungen, die für die Behandlung durch eine Rückenmarksstimulation von den Krankenkassen anerkannt sind. Neben den oben genannten gehören seit der Jahrtausendwende auch vaskulopathische Krankheitsbilder, wie bspw. die peripher arterielle Verschlusskrankheit dazu. Hier ist es sogar möglich, vorausgesetzt die Rückenmarksstimulation wird ausreichend früh eingesetzt, eine Extremitätenamputation hinaus zu zögern oder sogar zu verhindern. Auch gastrointestinale Schmerzen und funktionelle abdominelle Beschwerden stellen eine relativ neue Indikation für die Rückenmarkstimulation dar.
Ein weiteres rückenmarksnahes Therapieverfahren ist die Stimulation der sensiblen Hinterwurzelganglien. Hierdurch können besonders gut periphere regionale Schmerzsyndrome behandelt werden, da besagte Ganglien die größte Anzahl sensibler Nerven für die Weiterleitung viszeraler und somatosensorischer Schmerzinformationen beherrbergen.
Eine der ältesten Neuromodulationsverfahren ist die Periphere Nervenstimulation bei der Elektroden entweder subkutan (Periphere Fedstimulation) oder direkt in bspw. durch Unfälle verletzte Nerven (Direkte Periphere Nervenstimulation) eingebracht werden. Seit Ende der 1960er Jahre wird diese Therapieform eingesetzt, rückt aber durch die zuvor genannten Therapiemethoden immer mehr in den Hintergrund und wird aufgrund häufig erheblicher Narbenbildungen nur noch bei sehr speziellen Indikationen eingesetzt.
Unser Behandlungsspektrum umfasst im Einzelnen:
- Chronischer Rückenschmerz
- Postnucleotomiesyndrom / Failed Back Surgery Syndrome
- Neuropathische Schmerzen
- Schmerzhafte Periphere Polyneuropathien
- Chronisch regionales peripheres Schmerzsyndrom I / Morbus Sudeck / Sympathische Reflexdystrophie
- Chronisch regionales peripheres Schmerzsyndrom II / Kausalgie / Chronischer Knieschmerz nach Kniegelenksoperationen / Chronische Schmerzen nach Hernien- oder Leistenoperationen
- Therapierefraktäre periphere arterielle Verschlusskrankheit Stadium IIb und III nach Fontaine
- Morbus Raynaud / Winiwarter-Buerger-Krankheit
- Therapierefraktäre Angina pectoris
- Chronische gastrointestinale Schmerzen
- Irritables Darmsyndrom / Irritable bowel syndrome
Wir arbeiten sehr eng mit den hiesigen niedergelassenen Schmerztherapeuten, den Kollegen des PIUS-Hospitals und des Klinikums Oldenburg zusammen. Bezüglich der o.g. Erkrankungen beraten wir Sie gerne in unserer Neuromodulationssprechstunde im Medizinischen Versorgungszentrum Oldenburg immer mittwochs von 08:30 Uhr bis 15:00 Uhr. Termine können Sie über unseren CaseManager Herrn Freese unter 0441/ 236-9500 vereinbaren.
Navigierte transkranielle Magnetstimulation
Das diagnostische Verfahren der Navigierte transkranielle Magnetstimulation (nTMS) ist besonders für die Tumorchirurgie von großer Bedeutung. Mithilfe der nTMS können konkrete funktionelle Steuerzentren der Hirnrinde millimetergenau lokalisiert werden. Durch diese Technik kann vor einer Operation festgestellt werden, in welcher räumlichen Beziehung ein Tumor zu wichtigen Bereichen wie dem Sprach- oder Bewegungszentrum liegt. Diese Information wird dem Operateur sichtbar gemacht, um bei der Entfernung des Tumors funktionale Bereiche so weit wie möglich zu schonen.
Die nTMS ist eine schmerzlose und ungefährliche Untersuchung, bei der mit einer Spule ein Magnetfeld über dem intakten Schädel erzeugt wird, um die darunterliegenden Nervenzellen anzuregen. Stimuliert man beispielsweise über dem Bereich, der Bewegungen steuert, kann man die Reaktion auf die Reizung an einer kurzen Muskelzuckung erkennen. So kann Stück für Stück ein ganzer Funktionsbereich ausgemessen werden und im CT-/MRT-Bild des Kopfes in Beziehung zum Tumor räumlich dargestellt werden.
Neurophysiologisches intraoperatives Monitoring
Einen zusätzlichen Informationsgewinn bietet die elektrische Stimulation von Gehirnarealen und Nervenbahnen während der Operation. Anhand der jeweiligen Reaktion auf die Reizung, wie einer Muskelzuckung oder Änderungen der Hirnströme (EEG), kann eine Aussage über die Funktionalität des stimulierten Bereichs getroffen werden. Dies ist besonders wichtig, um während der Operation überprüfen zu können, welche Bedeutung den Strukturen im OP-Gebiet zukommt und dies bei der Tumorentfernung zu berücksichtigen. Ebenso ist es möglich, einzelne Hirnnerven aufzufinden und ihren Verlauf darzustellen, sodass gezielte Eingriffe am Nerven vorgenommen und ungewollte Verletzungen vermieden werden können.
Wachkraniektomie
Eine besondere Form der Funktionsüberprüfung während einer Operation stellt die Wachkraniektomie dar. Hierbei soll der Patient nach der teilweisen Entfernung des Schädeldachs (Kraniektomie) aufwachen, um die Funktion bestimmter Gehirnareale in der Nähe des Tumors zu untersuchen. Währenddessen ist der Patient zwar bei Bewusstsein, verspürt jedoch keinerlei Schmerzen. Je nachdem, welche Funktion überprüft werden soll, werden verschiedene Tests durchgeführt. Beispielsweise kann das Sprachzentrum im Gehirn lokalisiert werden, indem der Patient Gegenstände benennt, während der Operateur gleichzeitig an verschiedenen Stellen der Hirnrinde elektrische Reize auslöst. Liegt er dabei in einem funktionell relevanten Bereich, wird dadurch die Sprachfähigkeit des Patienten direkt beeinflusst und die Wörter werden undeutlich ausgesprochen oder Begriffe inhaltlich falsch wiedergegeben. Auf diese Weise kann genau überprüft werden, welche Gehirnareale für wichtige Funktionen zuständig sind, um bei maximaler Tumorentfernung uneingeschränkte Funktionsfähigkeit nach der OP zu erzielen.
Leitung: OA Dr. C. Heinen, Dr. Brinkmann
Nerventumoren
Nerventumoren sind insgesamt selten und in den meisten Fällen gutartig. Die häufigsten Tumoren sind die Schwannome (= Neurinome) und die Neurofibrome. Sie gehen von der Hüllstruktur einzelner Nervenfaszikel innerhalb eines Nervs aus, wachsen und verdrängen die restlichen Nervenfasern. Unter Berücksichtigung ihres speziellen Wachstumsverhaltens lassen sie sich mikrochirurgisch regelhaft ohne Funktionseinbußen entfernen.
Im Vorfeld ist es wichtig, eine Kernspintomographie der entsprechenden Region durchzuführen. In Regionen, in denen andere Nervenstrukturen unmittelbar benachbart liegen, ist die Wahl des geeigneten Zugangsweges und Erfahrung in der rekonstruktiven Nervenchirurgie wichtig, um derartige Befunde schonend zu operieren.
In unklaren Fällen werden offene Biopsien entnommen. Im Vorfeld einer solchen Operation werden die wahrscheinlichsten Eventualitäten eingehend besprochen.
Die Behandlung bösartiger maligner Nervenscheidentumoren MPNST ist ungleich komplexer, hier ist eine Einbettung in ein individuelles Behandlungskonzept notwendig. Das Hauptziel ist natürlich die weitestgehende Entfernung eines solchen Tumors und die Nachbehandlung durch Strahlentherapie/ Onkologie und ebenso der Schmerzmedizin. Auch seltene Tumoren wie Perineuriome, intraneurale Ganglienzysten, Nervenmetastasen, Lymphome, Amyloidome, Desmoide, Lipome, Neurothekeome gehören als spezialisiertes Zentrum zu unserem Spektrum.
Neurofibromatose 1 und 2/ Schwannomatose
Es gibt genetisch vererbbare Erkrankungen, die mit Nerventumoren einhergehen, dazu gehören die Neurofibromatose 1, die Neurofibromatose 2 sowie die Schwannomatose.
Die häufigste ist die Neurofibromatose Typ 1 (NF1, Recklinghausen-Krankheit), hiervon 1 von 3000 Menschen betroffen. Die typischen Veränderungen an Haut (Cafè-au-lait-Flecken/ Freckling an Achseln und Leiste) und Regenbogenhaut der Augen, Verwandte ersten Grades mit einer NF1 (Eltern/ Kinder/ Geschwister), das Vorliegen eines Sehnervtumors („Opticusgliom“) und bestimmte Knochenveränderungen sind starke Hinweise für das Vorliegen einer NF1. Die Auswirkungen sind vielfältig und reichen von Konzentrations- und Aufmerksamkeitsstörungen (ADHS), Epilepsie, Entwicklungsstörungen, Störungen des Knochenstoffwechsels mit Osteoporose bis hin zu gut- und bösartigen Tumoren an allen mögliche Nerven des Körpers sowie Brust-/ Blut-/ Magen-Darm-/Nebennierengeschwulste.
Die Neurofibromatose Typ 2 (NF2) ist ein komplett eigenes Krankheitsbild und hat mit der NF1 nichts zu tun. Sie kommt seltener vor (1:30 000). Typisch und beweisend sind die beidseitigen Tumoren des Gleichgewichtsnervs (Vestibularisschwannom, auch Akustikusneurinom genannt). Die Tumoren können jedoch an sämtlichen Nerven des Körpers auftreten, dazu kommen Meningeome des Kopfes und der Wirbelsäule und Augenveränderungen.
Man schätzt, dass ca. 1 von 40 000 Menschen an der ebenfalls vererbbaren Schwannomatose leiden. Auch hierbei können – wie bei der NF1 und NF2 – an sämtlichen Nerven inkl. Plexus brachialis und lumbosacralis sowie der Wirbelsäule Nerventumoren (Schwannome) auftreten. Der Unterschied zur NF2 ist, dass keine Vestibularisschwannome vorhanden sind.
Neurofibromatose-Netzwerk Oldenburg
In Oldenburg sind wir im Rahmen des von uns initialisierten NF-Netzwerk (NFN) aktiv. Dies ist ein Klinik-übergreifender Zusammenschluss von ärztlichen Neurofibromatoseexperten in enger Zusammenarbeit mit den Neurofibromatose-Regionalgruppen Bremen und Nord.
Beteiligt ist neben unserer Klinik das Klinikum Oldenburg (Neuropädiatrie/ Dermatologie/ Humangenetik) und das Sozialpädiatrische Zentrum der Diakonie.
Ziel ist es, Patienten NF 1/ NF2/ Schwannomatose und deren Angehörige eine Anlaufstelle zu bieten, um übergeordnet und umfassend alle mit diesen Erkrankungen einhergehenden Probleme zu erfassen, die notwendigen Untersuchungen einzuleiten, Behandlungen zu koordinieren und als Neurochirurgen natürlich die speziellen Operationen an Kopf/ Wirbelsäule/ Arm- und Beinnervengeflecht (Plexus brachialis und lumbosacralis) sowie den Nerven durchzuführen.
Die Behandlung des Hirnwasseraufstaus erfolgt in unserem Haus individuell abhängig vom Krankheitsbild minimal invasiv endoskopisch mit Eröffnung von Zysten oder Membranen, um den Hirnwasserfluß wieder in die richtige Richtung zu lenken, oder mithilfe von modernsten Ventilsystemen, welche einen schonenden und optimal gesteuerten Abfluß des Hirnwassers in den Bauchraum oder die obere Hohlvene ermöglichen (Shunt).
Unabhängig von der Behandlungsmethode steht allen unseren Patienten unsere Spezialsprechstunde zur Beratung und auch zur Nachsorge offen.
Bei besonders komplizierten Krankheitsbildern ist auch eine Kombination beider Verfahren oder auch die Implantation eines Drucksensoren möglich, um die für den jeweiligen Patienten optimale Einstellung der Ventilsystem zu ermöglichen.
Trigeminusschmerzen zählen als Nervenschmerzen zu den unangenehmsten Schmerzsyndromen in der Medizin. In starker Ausprägung kann eine Trigminusneuralgie das Leben des Patienten soweit beeinflussen, dass eine Teilnahme an sozialen Aktivitäten und auch teilweise sogar die Zahnpflege und Nahrungsaufnahme nicht mehr möglich sind.
Glücklicherweise gibt es vielfältige Behandlungsmöglichkeiten. Die erste Behandlungsmethode, welche vielen Patienten eine Linderung oder Beschwerdefreiheit bietet, ist eine medikamentöse Therapie.
Erst wenn die medikamentöse Therapie nicht ausreicht oder zu starken Nebenwirkungen führt, werden weitere Therapiemethoden erwogen. In den meisten Fällen wird der Gesichtsnerv (Trigeminusnerv) durch ein kleines Blutgefäß geschädigt, welches mit seinen Pulsationen die Isolierschicht des Nervens ausdünnt. Als Therapie ist dann eine chirurgische Lösung des Blutgefäßes vom Nerven mit Unterpolsterung des Gefäßes mittels eines kleinen Teflonkissens möglich. Dies geschieht sehr schonend über eine kleine mittels Neuronavigation präzise geplante Schädeleröffung unter hochauflösender mikroskopischer Sicht. Diese Operation führt bei ca. 90 % der Patienten zu einer Schmerzfreiheit.
Bei Patienten, bei denen eine offenen operative Therapie nicht in Frage kommt, bieten wir eine gezielte Ausschaltung der schmerzleitenden Fasern durch eine Glycerininjektion an den Nervenknoten des Gesichtsnerven an.
In speziellen Fällen kann auch eine Verödung oder Strahlenbehandlung sinnvoll sein, in diesen Fällen organisieren wir für sie die Behandlung bei einem unserer Kooperationspartner.
Eine Beratung der Patienten und auch die Nachsorge nach Operation sind in unserer Spezialsprechstunde im Medizinischen Versorgungszentrum möglich.
Nervenkompression
Das am häufigsten chirurgisch zu behandelnde Krankheitsbild des peripheren Nervensystems ist das Engpass-Syndrom/ die Kompressionsneuropathie. Hierbei kommt es zu einer Schädigung durch Druck auf den Nerven mit Schmerzen und Taubheitsgefühlen bis hin zu Lähmungen. Dies tritt häufig an Prädilektionsstellen insbesondere im Bereich der Extremitäten auf. Das Spektrum reicht vom wohl bekanntesten Engpass-Syndrom dem Karpaltunnelsyndrom bis hin zu sämtlichen seltenen Engpasssyndromen wie dem Incisura-Scapulae-Syndrom. Im Rahmen der präeoperativen Diagnostik arbeiten wir eng mit den Kollegen der Radiologie und Neurologie im Hause zusammen. Die Eingriffe erfolgen können teilweise ambulant und in Lokalanästhesie erfolgen. Selbstverständlich kommen auch endoskopische Techniken zum Einsatz.
In unserer Klinik behandeln wir alle Arten von Engpasssyndromen: Karpaltunnelsyndrom, Ulnarisrinnensyndrom (Suclus-Ulnaris-Syndrom/ Kubitaltunnelsyndrom), Pronator-Teres-Syndrom, Kiloh-Nevin-Syndrom, Loge-de-Guyon-Syndrom , Wartenberg-Syndrom, Supinatortunnelsyndrom, Cheiralgia paraesthetica, Inguinaltunnel-Syndrom (Meralgia paraesthetica), Piriformis-Syndrom, hinteres Tarsaltunnelsyndrom, Morton-Metatarsalgie, vorderes Tarsaltunnelsyndrom, Peroneuskompression am Fibulaköpfchen, Incisura-Scapulae-Syndrom, Infrapatellaris-Neuralgie, etc.
Eine Besonderheit nimmt das Pudenduskanal-Syndrom ein, das in den letzten Jahren an Bedeutung zugenommen hat. Hierbei arbeiten wir im Vorfeld ebenfalls eng mit den Kollegen der Gynäkologie bzw. Radiologie zusammen.
Trauma
Nervenverletzungen treten häufig im Zusammenhang mit anderen Verletzung (Knochenbrüche) im Rahmen von Unfällen auf. Es kommt aber auch immer wieder zu Verletzungen von Nerven im Rahmen von Operationen, sogenannte iatrogene („ärztlich verursacht“) Läsionen. Hierbei ist es wichtig, möglichst frühzeitig das Schadensausmaß zu beurteilen, um eine geeignete Behandlung durchzuführen. Dies kann durchaus erstmal aus einer reinen Beobachtung bestehen und muss nicht sofort eine Operation bedingen. Auf der anderen Seite ist bei einer klaren Operationsindikation, eine möglichst frühzeitige Operation (Nerventransplantation oder Teiltransplantation), häufig mit einem besseren Ergebnis zu rechnen.
Einen wichtigen Hinweis kann hierbei der Nervenultraschall (Neurosonographie) geben, diesen führen wir seit Jahren selbst und mit hoher Expertise.
Daher ist es uns ein wichtiges Anliegen, Patienten nach einer Nervenverletzung möglichst früh zu sehen, da auch bei klaren Fällen häufig zu lange mit der Entscheidung für eine notwendige Operation abgewartet wird. Wir operieren unter Zuhilfenahme eines Operationsmikroskops und kombinieren dies in Abhängigkeit von der Lage und Verletzung auch mit endoskopischen Methoden. Intraoperative Neurosonographie und unterstützende elektrophysiologische Untersuchungen während der Operation sind in vielen Fällen bei der Nervenrekonstruktion hilfreich (direkte Nervenstimulation, Nervenaktionspotentialbestimmung, EMG-Ableitung) und werden routinemäßig eingesetzt.
Fluoreszenzgestützte Resektion bösartiger Hirntumore
Vollständige Tumorentfernung erreichen: Bei einem bösartigen Hirntumor ist die möglichst weitgehende Entfernung des Tumors (Resektion) das oberste Ziel. Die Grenze zwischen befallenem und nicht befallenem Hirngewebe ist nicht immer eindeutig erkennbar. Ein Abbauprodukt der Aminolävulinsäure (5-ALA) kann bösartige Hirntumorzellen nach Anregung mit einem Licht bestimmter Wellenlänge erkennbar machen, weil das Tumorgewebe dann eine rote Fluoreszenz aufweist und sich so besser von gesunden Hirnanteilen unterscheidet. Studien haben nachgewiesen, dass damit in geeigneten Fällen häufiger das Operationsziel einer möglichst „vollständigen Tumorentfernung“ erreicht werden kann.
Interdisziplinäres Tumorboard
Wir arbeiten Hand in Hand: Die Behandlung von Tumoren des Gehirns erfolgt immer auf Basis eines interdisziplinären Therapiekonzeptes. Sobald das definitive Gewebeergebnis vorliegt, wird das weitere dem Patienten angepasste therapeutische Vorgehen im interdisziplinären Tumorboard mit unseren erfahrenen Kollegen aus den Bereichen der Strahlentherapie, Radiochirurgie und Hämatoonkologie festgelegt.
Die Universitätsklinik für Neurochirurgie verfügt neben dem OP-Bereich und eigenen Stationen über ein vernetztes System weiterer eigener Einrichtungen bzw. klinikübergreifender Abteilungen.
Neurochirurgische Intensivmedizin
Die neurochirurgische Intensivstation befindet sich mit 12 Betten auf Station 24. In Abhängigkeit vom Bedarf und der Verteilung befinden sich auch neurochirurgische Intensivpatienten auf der Station 11. Die Intensivmedizin wird durch ein separates Team der neurochirurgischen Klinik in enger Kooperation mit der Anästhesie betreut.
Neuroanästhesie
Dieser spezialisierte Fachbereich der Klinik für Anästhesie wird durch OA André Willms koordiniert und betreut. Die Neuroanästhesie besitzt viele Besonderheiten, die sie von der Anästhesie anderer Fächer unterscheidet. Die Spezialisierung auf dieses Gebiet ist für die Durchführung komplexer neurochirurgischer Eingriffe maßgeblich und schafft die Grundvoraussetzungen, um so schonend wie möglich operieren zu können.
Neuropsychologie
Die neuropsychologische Betreuung erfolgt durch Frau Janßen-Waldhöfer. Die Verankerung einer abteilungsinternen Neuropsychologin im Behandlungsteam ermöglicht uns bereits in der Akutphase der Behandlung neuropsychologische Tests durchzuführen. Diese werden beispielsweise bei der Langzeitbehandlung von Trauma Patienten wiederholt und verglichen, um so auch einen Behandlungserfolg objektivieren zu können. Aber auch für viele der geplanten Eingriffe (z.B. bei der Behandlung des Wasserkopfes (Hydrocephalus)) hilft eine solche Beurteilung anhand von standardisierten Tests zur Merkfähigkeit, Sprache und Reaktionszeit vorhandene Defizite genauer festzustellen. So ist es wiederum möglich auf diese durch gezieltes Training zu reagieren.
Das Therapiezentrum im Evangelischen Krankenhaus Oldenburg bietet durch die Angebote in den Bereichen Logopädie und Physiotherapie eine wertvolle Unterstützung.
Der Sozialdienst des Hauses hilft bei der Vermittlung und Anmeldung einer Anschlussheilbehandlung oder Rehabilitationstherapie nach vorheriger Rücksprache mit den Patienten und dem betreuenden Arzt- und Pflegeteam.
Menschen im Mittelpunkt
Als Universitätsklinik für Neurochirurgie können wir neueste wissenschaftliche Erkenntnisse unmittelbar in unser Operationsmethoden und Behandlungsmöglichkeiten einfließen lassen.
– Direktor Professor Dr. med. Johannes Woitzik
Unsere Experten und Team
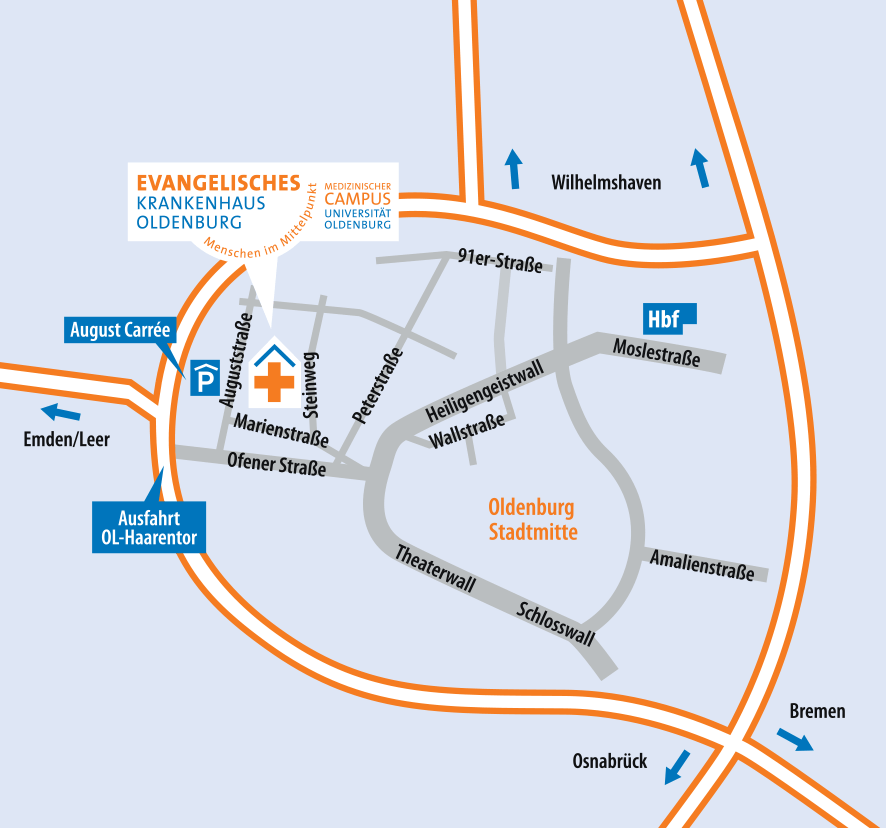
Lageplan und Anfahrt
Das Evangelische Krankenhaus befindet sich in zentraler Lage unweit der Oldenburger Innenstadt. Unser Haus lässt sich sowohl zu Fuß, mit dem Rad als auch mit öffentlichen Verkehrsmittel erreichen. Wer mit dem Auto anreist, findet ausreichend Parkmöglichkeiten im Parkhaus August Carrée.